Por que as varizes causam sintomas e por que fechá-las ajuda
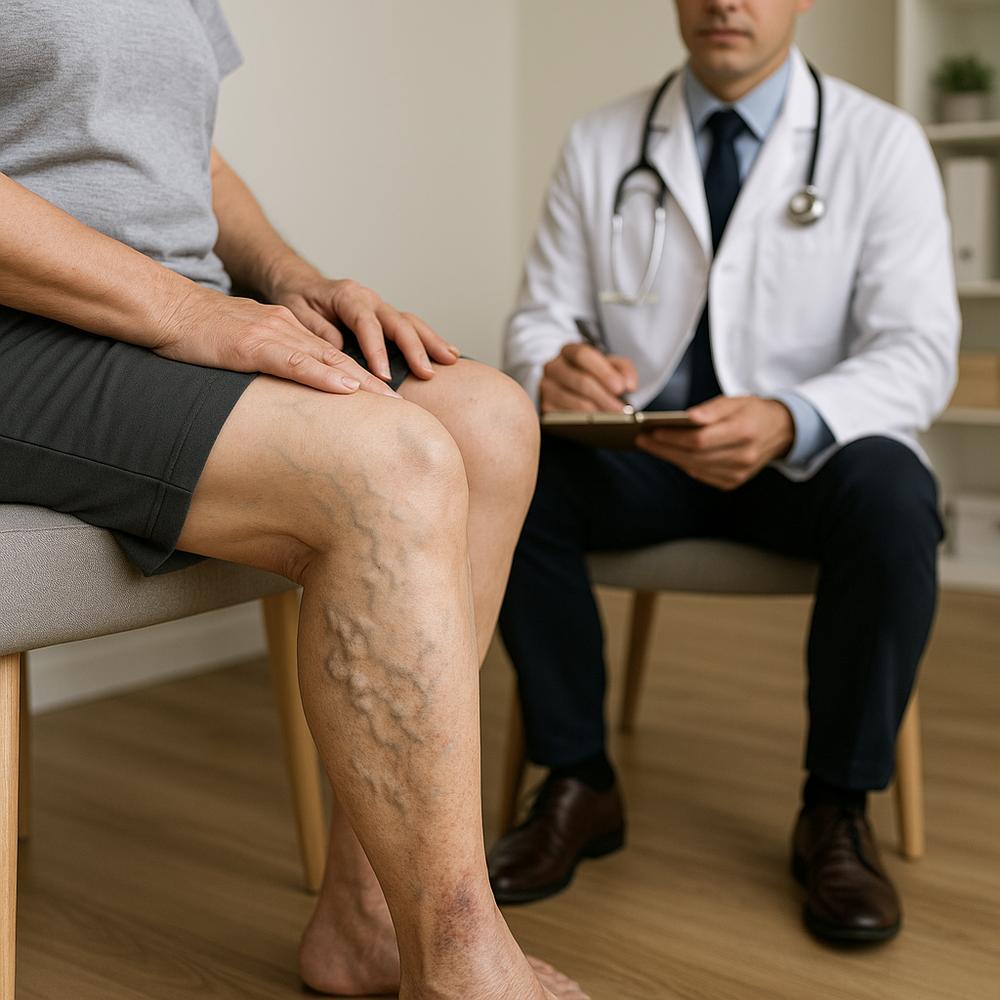
As varizes não são apenas uma questão estética. Elas indicam que uma ou mais veias superficiais das pernas perderam a capacidade de conduzir o sangue no sentido correto, gerando refluxo e sobrecarga venosa. Esse fluxo “ao contrário” é o principal responsável por dor, sensação de peso, inchaço, cansaço ao final do dia, câimbras noturnas e, em casos avançados, escurecimento da pele e úlceras. É exatamente aqui que entra o laser varizes: ao fechar seletivamente a veia doente, o método remove a fonte do refluxo e redireciona o sangue para veias profundas saudáveis, que já foram previamente avaliadas por exame de imagem. Na prática, isso significa melhora dos sintomas, pernas mais leves e menor risco de complicações futuras — com uma abordagem minimamente invasiva, precisa e com recuperação rápida.
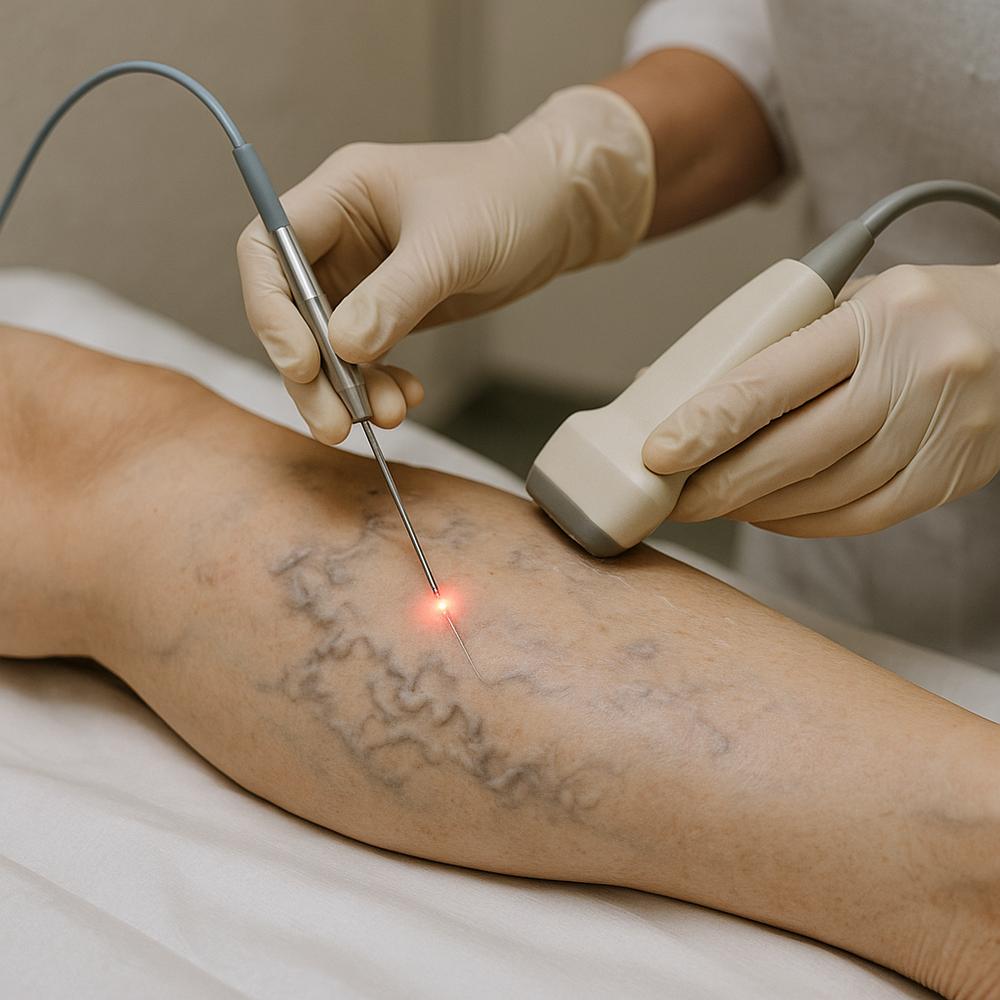
Como o laser fecha a veia doente (termolablação endovenosa)
O tratamento com laser para varizes usa energia térmica gerada pela luz para promover a ablação da veia doente. Em termos simples, o laser é introduzido dentro da veia por meio de uma fibra fina e, ao ser ativado, aquece a parede interna do vaso. Esse calor controlado provoca uma espécie de “cauterização”, levando à retração e ao fechamento do trajeto venoso que estava provocando o refluxo.
Energia térmica e cauterização: o que acontece por dentro
A luz do laser é convertida em calor na interface entre a fibra e a parede da veia. Esse aquecimento:
– Desnatura proteínas estruturais (como o colágeno) da parede venosa.
– Induz uma contração imediata do vaso, reduzindo seu diâmetro.
– Provoca lesão controlada do endotélio, o revestimento interno da veia, que desencadeia o fechamento definitivo.
Ao longo das semanas seguintes, o organismo reabsorve gradativamente o segmento fechado. Não é “queimar a veia à toa”: é bloquear uma via de refluxo que estava sabotando a circulação, de forma que o sangue siga o caminho mais eficiente e fisiológico.
O destino da veia tratada: o corpo reaproveita
Depois de ocluída, a veia passa por um processo de fibrose e é incorporada pelo tecido ao redor. Em muitos casos, nem é mais visível ao ultrassom após alguns meses. O sistema venoso é redundante: existem múltiplos caminhos para levar o sangue de volta ao coração. Fechar a via defeituosa melhora o rendimento do sistema como um todo. Em outras palavras: não falta “tubo” para o sangue; o que faltava era eliminar a rota errada.
laser varizes: passo a passo do procedimento
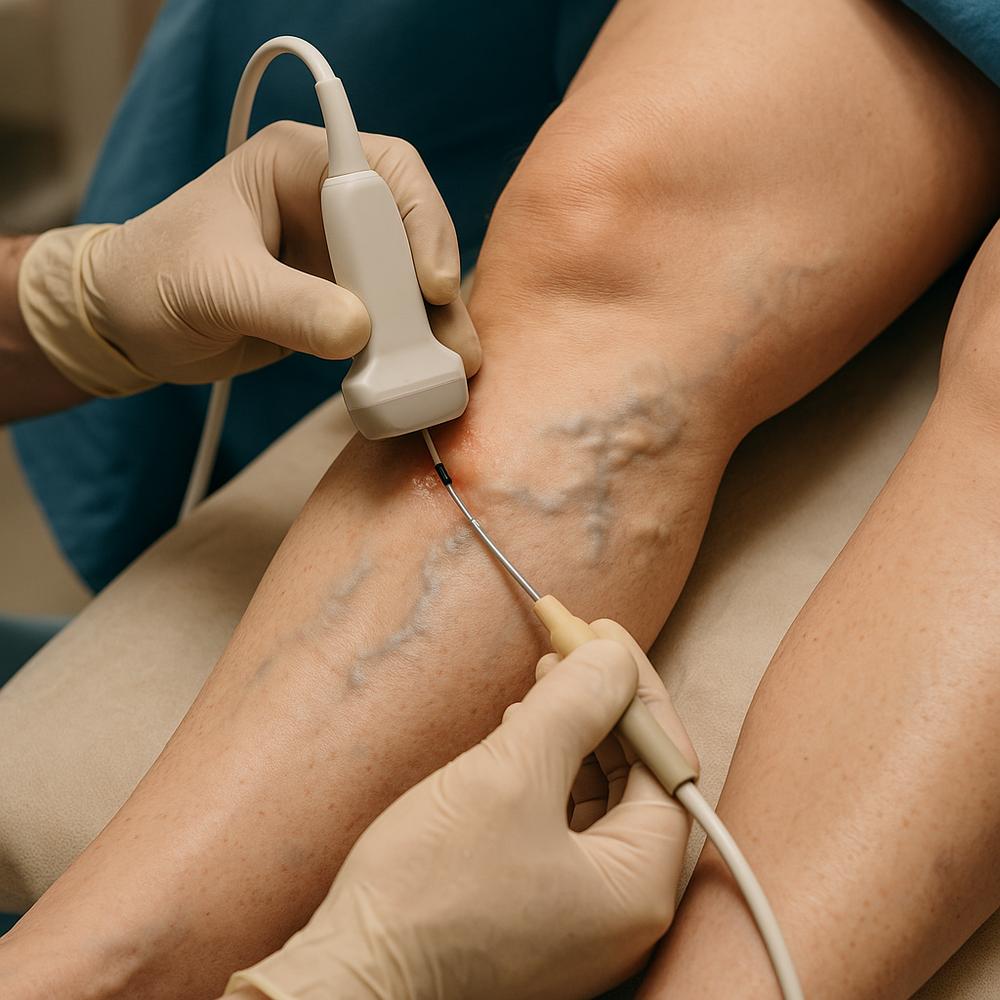
Para alcançar segurança e previsibilidade, o tratamento com laser segue uma sequência bem definida, guiada por ultrassom. Entender as etapas ajuda a reduzir a ansiedade e a maximizar os resultados.
Antes do procedimento: avaliação e preparo
A decisão pelo laser é individualizada e depende de exame clínico e do mapeamento por ultrassom Doppler. Nessa fase, o cirurgião vascular confirma:
– Qual veia está com refluxo (ex.: safena magna ou safena parva).
– A extensão do trajeto doente e suas conexões com varizes colaterais.
– Se o sistema venoso profundo está pérvio e competente (pré-requisito para fechar a veia superficial doente).
– Condições gerais de saúde e uso de medicações que influenciem coagulação.
Preparos comuns incluem:
– Orientações sobre jejum curto ou alimentação leve, conforme o protocolo.
– Ajuste de anticoagulantes/antiagregantes quando necessário.
– Medida e prescrição de meia de compressão pós-procedimento.
Durante e logo após: do consultório à caminhada
O procedimento é feito com anestesia local e tumescente, que “envolve” a veia com uma solução diluída de anestésico e soro. Essa técnica:
– Aumenta o conforto, “descolando” a veia dos tecidos vizinhos.
– Dissipa o calor, protegendo a pele e estruturas ao redor.
– Facilita a contração da veia e melhora o contato com a fibra do laser.
Passo a passo resumido:
1. Punção guiada por ultrassom da veia-alvo com uma agulha fina.
2. Introdução de um fio-guia e de um introdutor fino.
3. Posicionamento da fibra de laser próximo ao ponto de origem do refluxo.
4. Infiltração da anestesia tumescente ao longo do trajeto.
5. Ativação do laser enquanto a fibra é recuada de forma controlada, fechando a veia de cima a baixo.
6. Curativo compressivo e colocação da meia elástica.
Tempo típico: 30 a 60 minutos por perna, dependendo da extensão tratada. Ao final, o paciente costuma levantar-se, caminhar e ir para casa no mesmo dia. A recomendação clássica é caminhar logo após o laser varizes para reduzir risco de trombose e melhorar o conforto.
Benefícios, limitações e candidatos ideais
Quando bem indicado e executado, o laser oferece taxas altas de sucesso e recuperação mais rápida em comparação à cirurgia de retirada (stripping). No entanto, como qualquer procedimento médico, não é para todos os casos. A seleção adequada é a chave.
Vantagens em relação à cirurgia convencional
– Minimante invasivo: microincisão para punção, sem cortes longos.
– Menos dor e hematomas: a anestesia tumescente protege tecidos.
– Recuperação acelerada: retorno às atividades habituais em poucos dias, muitas vezes em 24–72 horas.
– Precisão guiada por ultrassom: tratamento exatamente na veia doente.
– Resultados duradouros: estudos clínicos reportam taxas de oclusão acima de 90–95% no primeiro ano, com manutenção significativa em seguimentos mais longos.
– Estética superior: ausência de cicatrizes extensas e menor risco de hiperpigmentação linear.
Quando o laser não é indicado (ou exige cautela)
– Trombose venosa profunda ativa ou recente sem estabilização.
– Doenças graves que aumentem muito o risco anestésico ou de sangramento.
– Veias muito superficiais, tortuosas ou com anatomia imprópria ao acesso endovenoso (podem exigir alternativas).
– Gravidez e puerpério imediato (na maioria das vezes, o ideal é postergar).
– Insuficiência arterial significativa no membro (contraindicação relativa ao uso de compressão).
Alternativas podem incluir radiofrequência, espuma ecoguiada, cola endovenosa ou correção cirúrgica convencional, conforme o mapeamento vascular e os objetivos do paciente. Seu cirurgião vascular vai indicar o que oferece melhor relação benefício–risco no seu caso.
Segurança, efeitos colaterais e mitos comuns
A segurança do laser se apoia em técnica padronizada e na avaliação prévia detalhada. A maior parte dos efeitos colaterais é leve e transitória, enquanto complicações graves são raras quando o protocolo é seguido.
Efeitos esperados e sinais de alerta
É comum observar:
– Sensibilidade ou “cordão” dolorido ao longo do trajeto tratado por alguns dias.
– Hematomas discretos e sensação de repuxo ao estender a perna.
– Leve endurecimento no trajeto ocluído, que regride nas semanas seguintes.
Cuidados simples ajudam:
– Meia de compressão por 1–2 semanas (ou conforme orientação).
– Caminhadas diárias curtas e frequentes desde o primeiro dia.
– Analgésicos simples quando necessário.
Procure o médico se houver:
– Dor intensa, assimetria importante ou inchaço súbito em uma perna.
– Vermelhidão extensa e febre.
– Falta de ar ou dor torácica (emergência).
Mitos e verdades que você precisa saber
– “O laser vai desobstruir a veia?” Não. O objetivo é obstruir a veia doente que carrega o sangue no sentido errado. Ao fechá-la, o fluxo é redirecionado ao sistema venoso profundo saudável.
– “Fechar uma veia não faz falta?” Não. O sistema venoso possui múltiplas rotas; eliminar a que causa refluxo melhora o desempenho global.
– “Todo mundo com varizes precisa de laser?” Não. Telangiectasias e varizes isoladas sem refluxo axial podem responder melhor a escleroterapia ou microcirurgia.
– “O laser queima a pele?” Não quando feito com técnica correta e anestesia tumescente, que protege os tecidos vizinhos.
– “O problema volta?” É possível ter novas varizes ao longo do tempo, pois a doença venosa é crônica. Porém, fechar a via doente reduz significativamente sintomas e recorrência relacionada àquela veia.
Uma frase-chave para guardar: “Fechar o caminho errado abre caminho para o sangue certo fluir”. Esse é o princípio que explica por que o laser varizes alivia sintomas.
Resultados, recuperação e como manter seus ganhos
A melhora é progressiva e costuma acompanhar a cicatrização interna da veia tratada. Sintomas ligados ao refluxo, como peso e inchaço, frequentemente melhoram nas primeiras semanas, com avanços adicionais nos meses seguintes.
Linha do tempo da melhora
– Primeiras 24–72 horas: caminhar, manter a meia e evitar esforço intenso. Desconforto leve controlado com medidas simples.
– 1–2 semanas: alívio claro de peso e cansaço nas pernas. Diminuição gradual de hematomas e sensibilidade no trajeto.
– 4–6 semanas: reabsorção mais evidente da veia ocluída. Retorno total a exercícios mais intensos se liberado pelo médico.
– 3–6 meses: consolidação do resultado estético e funcional. Ultrassom de controle costuma confirmar a oclusão estável.
Quanto ao alívio de sintomas, muitos pacientes relatam:
– Pernas mais leves ao final do dia.
– Redução do inchaço e dos episódios de câimbra.
– Melhora do sono pela diminuição do desconforto noturno.
– Aumento da tolerância a atividades em pé.
Hábitos que protegem suas veias
O laser corrige a principal fonte de refluxo, mas a saúde venosa se cultiva no dia a dia. Boas práticas incluem:
– Movimentar-se: caminhar, pedalar ou nadar 30 minutos na maioria dos dias.
– Alternar posturas: evitar longos períodos sentado ou em pé parado; mexa os pés e panturrilhas regularmente.
– Usar compressão elástica: especialmente em viagens longas ou dias de maior carga ortostática.
– Cuidar do peso e da alimentação: foco em fibras, hidratação e redução de sal.
– Fortalecer panturrilhas e quadríceps: o “coração periférico” bombeia o sangue de volta.
– Elevar as pernas por 10–15 minutos ao final do dia quando necessário.
– Evitar calor excessivo prolongado nas pernas (banhos muito quentes, saunas), que pode piorar a sensação de peso.
Como o laser se compara a outras técnicas
Escolher o método ideal depende do padrão de doença venosa mapeado no ultrassom, das preferências do paciente e da experiência da equipe. Eis um panorama objetivo:
– Radiofrequência endovenosa (RFA): semelhante ao laser na lógica de fechar a veia por calor, com taxas de oclusão comparáveis e recuperação rápida. A escolha entre laser e RFA costuma se basear na anatomia, no equipamento disponível e na experiência do cirurgião.
– Espuma ecoguiada (escleroterapia com polidocanol ou tetradecil sulfato): útil em veias tortuosas ou recidivas, e em pacientes com contraindicação ao calor. Pode exigir mais de uma sessão e tem ligeira taxa de recanalização em segmentos longos.
– Cola endovenosa (cianoacrilato): fecha a veia sem necessidade de anestesia tumescente e sem calor. Custo maior e perfil específico de indicações.
– Cirurgia de retirada (stripping): ainda válida em contextos selecionados. É mais invasiva, com mais hematomas e recuperação um pouco mais lenta, mas pode ser indicada em anatomias desfavoráveis ao acesso endovenoso.
Em muitos casos, combinar técnicas traz o melhor resultado: fechar a safena incompetente com laser varizes e tratar colaterais salientes com microcirurgia ou espuma, por exemplo. O planejamento personalizado é o que garante desfechos superiores.
Perguntas frequentes para decidir com segurança
Selecionamos dúvidas comuns que ajudam na tomada de decisão informada.
Dói? Precisa de anestesia geral?
A anestesia tumescente local proporciona conforto durante o procedimento. A maioria dos pacientes relata apenas pressão e leve calor. Anestesia geral raramente é necessária.
Vou ficar com cicatriz?
A entrada da fibra é feita por punção com agulha e um introdutor fino. O curativo é pequeno, e a cicatriz costuma ser imperceptível após a cicatrização.
Posso trabalhar no dia seguinte?
Muitos retornam a atividades leves em 24–48 horas. Profissões que exigem esforço físico intenso podem requerer alguns dias adicionais, conforme orientação médica.
O que acontece com as varizes visíveis na pele?
Fechar a veia axial doente reduz a pressão nas colaterais superficiais, o que pode fazê-las murchar parcialmente. Varizes residuais podem ser tratadas em etapas subsequentes (microcirurgia, espuma ou escleroterapia estética), definidas no ultrassom de controle.
É seguro para quem tem “má circulação”?
“Má circulação” é um termo amplo. Na insuficiência venosa, sim, desde que o sistema venoso profundo esteja funcional. Em casos de insuficiência arterial significativa, a estratégia é ajustada. A avaliação vascular completa é indispensável.
Foco no que importa: fechar a via errada melhora a via certa
O ponto central não é “desentupir” a veia, mas desligar a via defeituosa que envia o sangue no sentido oposto. Ao fazer isso, o laser varizes:
– Remove a origem do refluxo que alimenta os sintomas.
– Reduz a sobrecarga das colaterais, prevenindo progressão.
– Direciona o sangue para as rotas profundas competentes.
– Oferece alívio sintomático consistente, com alto índice de satisfação.
Dados práticos para ter em mente:
– Alta ambulatorial no mesmo dia na maioria dos casos.
– Caminhada imediata recomendada.
– Meia elástica por 1–2 semanas, conforme avaliação.
– Dor geralmente leve e autolimitada.
– Taxas de fechamento sustentadas em seguimento quando a indicação é correta e o protocolo é respeitado.
Se você busca um tratamento eficaz, com previsibilidade e recuperação rápida, a combinação de avaliação por ultrassom, técnica padronizada e seguimento próximo tende a entregar o melhor resultado.
Checklist para conversar com seu vascular
Leve estas perguntas para a consulta:
– Meu ultrassom mostra refluxo em qual veia (safena magna, parva ou tributárias)?
– Sou candidato ao laser? Existe benefício em combinar técnicas?
– Quais são os riscos no meu caso específico?
– Qual o plano de cuidados pós-procedimento e o cronograma de retornos?
– Como será avaliado o resultado (ex.: ultrassom de controle em 4–12 semanas)?
Pronto para dar o próximo passo?
Agora você entende por que fechar a veia doente melhora os sintomas e como o laser entrega esse resultado de forma minimamente invasiva. A lógica é simples e poderosa: ao eliminar a rota de refluxo, o sangue volta a circular por caminhos saudáveis, e suas pernas sentem a diferença no dia a dia. Se sinais como peso, inchaço e dor têm limitado sua rotina, agende uma avaliação com um cirurgião vascular de confiança. Leve seus exames, discuta a possibilidade do laser varizes e construa, junto com o especialista, um plano personalizado para voltar a caminhar com leveza e segurança.
O vídeo explica como o tratamento com laser funciona para varizes. O laser não desobstrui as veias, mas sim as obstrói, direcionando o fluxo sanguíneo para as veias saudáveis. A energia térmica do laser causa a cauterização e retração da parede das veias, fechando-as e impedindo a passagem de sangue. O objetivo é redirecionar o sangue para o sistema venoso profundo saudável, aliviando os sintomas das varizes.